Lymphstau: Ursachen, Symptome und Behandlung

Was ist ein Lymphstau beziehungsweise ein Lymphödem?
Der Begriff Lymphödem setzt sich aus zwei Wörtern zusammen:
- Lymphe: Die Lymphe ist eine wässrige Körperflüssigkeit, die aus Elektrolyten, Proteinen und weißen Blutkörperchen besteht. Die Lymphflüssigkeit zirkuliert im Lymphsystem, das aus feinen Lymphkapillaren, größeren Lymphgefäßen und den Lymphknoten besteht. Ihre Aufgabe ist es, überschüssige Gewebeflüssigkeit sowie Schadstoffe aus dem Körper abzuleiten.
- Ödem: Oidema ist die altgriechische Bezeichnung für eine Schwellung. In der medizinischen Fachsprache versteht man unter einem Ödem krankheitsbedingte Wasseransammlungen im Körpergewebe.
Etwa zwei bis drei Liter Lymphflüssigkeit produziert der Organismus jeden Tag. Kann die Lymphe nicht abfließen, weil etwas die Lymphbahnen blockiert, staut sich die Flüssigkeit im Gewebe an. Dies kann zu sichtbaren Schwellungen der Haut führen. Das rechtzeitige Erkennen der Erkrankung ist wichtig, da ein frühzeitiger Therapiebeginn den besten Behandlungserfolg erzielt.
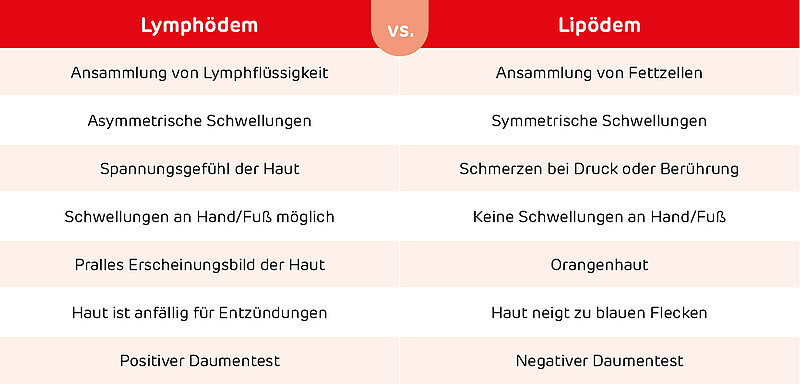
Was ist der Unterschied zwischen einem Lymphödem und einem Lipödem?
Lymphödem oder Lipödem? Die beiden Begriffe klingen nicht nur ähnlich, auch das Krankheitsbild hat einige Gemeinsamkeiten.
Wie der Name schon sagt, handelt es sich beim Lipödem jedoch nicht um eine Ansammlung von Lymphflüssigkeit, sondern von Fettzellen (Lipozyten). Das Lipödem ist eine chronische, nicht heilbare Fettverteilungsstörung, die fast ausschließlich Frauen betrifft und oft angeboren oder hormonell bedingt ist.
Im Unterschied zum Lymphstau treten die Schwellungen hier jedoch in der Regel symmetrisch auf, betreffen also beide Beine oder Arme. Die Rückseiten von Händen und Füßen sind – anders als beim Lymphödem – nicht von den Symptomen betroffen.
Sogenannte Orangenhaut ist typisch für das Lipödem, während die Haut beim Stau in den Lymphbahnen prall und gespannt ist. Ein Ödem des Lymphsystems erhöht das Risiko von Hautentzündungen, dagegen neigt die Haut beim Lipödem zu blauen Flecken (Hämatomen).
Insbesondere aber ist das Lipödem meist mit großen Schmerzen verbunden, während ein Lymphödem zwar zu Spannungsgefühlen und Müdigkeit in den betroffenen Extremitäten führt, aber selten unmittelbare Schmerzen verursacht.
Mediziner können beide Erkrankungen anhand diagnostischer Methoden wie dem Stemmer-Zeichen und dem Daumentest unterscheiden. Auch wenn es sich um eigenständige Krankheitsbilder handelt, können beide in Kombination auftreten. Denn beim Lipödem können die Fetteinlagerungen eine Blockade des Lymphsystems bewirken. Entsteht hierbei ein Lymphstau, spricht man von einem Lipo-Lymphödem.
Bei beiden Erkrankungen kann die Behandlung – unter anderem mit einer medizinischen Kompressionstherapie – den Betroffenen Erleichterung verschaffen und die Symptome wirksam bekämpfen.
Welche Ursachen für den Lymphstau gibt es?
Die zugrundeliegenden Ursachen eines Lymphödems können angeboren sein (primäres Lymphödem) oder im Laufe des Lebens durch verschiedene Umstände erworben werden (sekundäres Lymphödem). Zu den Ursachen des primären Lymphödems gehören Fehlbildungen des Lymphsystems, die von Geburt an bestehen, sich aber auch erst im frühen oder späteren Erwachsenenalter bemerkbar machen können.
Weitaus häufiger kommt das sekundäre Lymphödem vor, das die Folge einer anderen Erkrankung, einer Verletzung oder die Nebenwirkung einer Therapie ist. Dabei entsteht eine Schädigung der Lymphgefäße, die sich auf die Funktion des Lymphsystems und damit auf den ganzen Körper auswirkt. Zu den häufigsten Ursachen eines sekundären Lymphödems gehören:
- Übergewicht
- Krebserkrankungen/Bestrahlung bei Krebserkrankungen
- Operative Eingriffe
- Traumata durch Verletzungen und Vernarbungen an den Lymphgefäßen
- Chronische Venenerkrankungen
- Entzündungen der Lymphbahnen
- Parasiten oder Mykosen
- Verstauchungen oder Insektenstiche
Welche Symptome gibt es?
Häufig bemerken Betroffene als erstes, dass Bekleidung, Schuhe oder auch die Armbanduhr plötzlich enger sitzen und unangenehm spannen. Je nach Fortschritt der Erkrankung kommt es zu folgenden typischen Symptomen:
- Schwellungen, insbesondere an Beinen und Armen
- Schwere, müde Arme und Beine
- Verdickte Zehen (sogenannte Kastenzehen)
- Spannungs- und Druckgefühle auf der Haut
- Missempfindungen und Taubheitsgefühle bis hin zu Lähmungserscheinungen
- Verminderte Beweglichkeit der Gliedmaßen
- Hautverfärbungen
Bei einem ausgeprägten Lymphödem kann es zu Folgeerkrankungen wie bakteriellen oder Pilzinfektionen (Mykosen) kommen. Während das Ödem selbst nicht schmerzhaft ist, verursachen diese Entzündungen durchaus Schmerzen. Da die Erkrankung das Erscheinungsbild und die Proportionen des Körpers erheblich verändern, ist auch die psychische Belastung nicht zu unterschätzen.
Welche Stadien gibt es?
Je nach Schweregrad der Symptomatik unterscheidet man vier Stadien beim Lymphödem:
- Stadium 0: Hierbei spricht man vom latenten Lymphödem, da es mit bloßem Auge noch nicht sichtbar ist und keine Symptome verursacht. Obwohl die Lymphe noch normal abfließen kann, sind die Lymphgefäße bereits geschädigt.
- Stadium I: Das erste Stadium ist spontan und reversibel. Das heißt, dass durch die Schädigung der Lymphgefäße immer wieder Schwellungen an Armen und Beinen auftreten, beim Hochlegen der Gliedmaßen fließt die Lymphe jedoch wieder ab und die Ödeme bilden sich zurück. Der Daumentest hinterlässt eine Delle im Gewebe, die nach einiger Zeit verschwindet. Schmerzen verursachen die Schwellungen in der Regel jedoch nicht.
- Stadium II: Im zweiten Stadium ist das Gewebe chronisch geschwollen und das Hochlagern von Armen und Beinen kann die Schwellungen nicht mehr abmildern. Das Gewebe ist verhärtet, daher lässt es sich mit dem Daumen nur noch schwer – oder in manchen Fällen gar nicht mehr – eindrücken.
- Stadium III: Im dritten Stadium hat sich die Erkrankung verfestigt. Die starken Schwellungen verändern die Körperproportionen erheblich, so dass man dieses Stadium früher auch als Elephantiasis bezeichnete. Die Haut ist stark verhärtet. Es können sich kleine Bläschen bilden, aus denen Lymphflüssigkeit austritt. Im schwersten Stadium kommt es oft zu Komplikationen wie Entzündungen und Wundrose, die langwierig und schmerzhaft sein können.
Wer behandelt Lymphödeme?
Bei Verdacht auf einen Lymphstau ist die Hausärztin oder der Hausarzt die erste Ansprechperson. Sie oder er führt eine Untersuchung durch und tastet das Gewebe an den betroffenen Körperteilen ab. Dabei wird auch auf das Stemmer-Zeichen geachtet: Lässt sich die Haut an der zweiten Zehe mit den Fingern nicht mehr anheben, ist dies ein Indiz für ein Lymphödem. In diesem Fall ist eine gezielte Ursachenforschung wichtig.
Hierbei ist ein interdisziplinäres Vorgehen sinnvoll, an dem unter anderem Internist:innen, Onkolog:innen, Lympholog:innen, Physiotherapeut:innen mit der Zusatzausbildung zur Lymphtherapie und spezialisierte Orthopädietechniker:innen beteiligt sein können.
Was sind die wichtigsten Behandlungsmöglichkeiten?
Mit einer konservativen Behandlung können die Symptome des Lymphödems deutlich verbessert oder sogar beseitigt werden, so dass eine erhebliche Steigerung der Lebensqualität erreicht werden kann. Als Standardmethode hat sich dabei die Komplexe Physikalische Entstauungstherapie (KPE) etabliert, bei der auch die Versorgung mit medizinischen Kompressionen eine wichtige Rolle spielt. Sie unterteilt sich in zwei Phasen:
- Entstauungsphase: Zunächst muss die angestaute Lymphe aus dem Gewebe der betroffenen Körperteile abfließen. Dies wird durch tägliche manuelle Lymphdrainagen erzielt. Die Lymphdrainage ist eine von speziell ausgebildeten Therapeut:innen angewendete Massagetechnik. Im Anschluss an die Lymphdrainage werden lymphologische Kompressionsverbände angelegt, um eine erneute Ansammlung von Lymphe zu vermeiden.
- Erhaltungsphase: Meist kann nach einigen Wochen eine dauerhafte Beseitigung des Lymphstaus erreicht werden. Damit es nicht zum Rückfall kommt, werden flachgewebte medizinische Kompressionsstrümpfe verwendet, die einer Ansammlung von Flüssigkeit durch sanften Druck vorbeugen und das Lymphsystem auf natürliche Weise anregen und unterstützen.
Insgesamt umfasst die Physikalische Entstauungstherapie fünf wichtige Maßnahmen:
- Manuelle Lymphdrainage zur Entstauung
- Kompressionstherapie mit Bandagen und Kompressionsstrümpfen
- Sorgfältige Hautpflege zur Vorbeugung von Infektionen
- Entstauungsgymnastik und Bewegungstherapie
- Gesunde Lebensführung mit ausgewogener Ernährung
Kann man einen Lymphstau operieren?
In seltenen Fällen, in denen die konservative Behandlung der betroffenen Gliedmaßen nicht zum gewünschten Erfolg führt oder die Krankheit rasch fortschreitet, kann eine chirurgische Therapie sinnvoll sein. Moderne mikrochirurgische Verfahren zielen darauf ab, weitere Schäden an den Lymphbahnen zu vermeiden oder Lymphgefäße zu rekonstruieren, bevor sich die Erkrankung verfestigt. Ob die Krankheit rein konservativ oder auch operativ behandelt wird, sollten Betroffene sorgsam abwägen und ärztlich abstimmen.
Da das Lymphödem eine chronische Erkrankung ist, müssen viele Betroffene lebenslang Kompressionswäsche tragen. Die Expert:innen im Sanitätshaus sind hierbei qualifizierte Ansprechpartner. Sie stehen sowohl bei der Erstversorgung und Wechselversorgung während der Entstauungsphase als auch bei der Nachversorgung während der Erhaltungsphase zur Seite. Außerdem geben die Sanitätshausfachangestellte Tipps zum Umgang mit den Hilfsmitteln sowie zur richtigen Hautpflege und beraten allgemein zum Thema Lymph- und Venengesundheit.
Zu unseren gelisteten Sanitätshäuser gelangen Sie über die Sanitätshaussuche.
Kann man Erkrankungen des lymphatischen Systems vorbeugen?
Je nach zugrundeliegender Ursache lässt sich die Entstehung eines Ödems oft leider nicht verhindern. Mit einer gesunden Lebensweise und einigen konkreten Maßnahmen kann man im Alltag jedoch darauf achten, das Lymphsystem zu entlasten und zu unterstützen. Dazu gehören:
- Vermeidung von langem Sitzen und Stehen
- Gewichtsreduktion bei Übergewicht
- Regelmäßige, gelenkschonende Bewegung wie Wassergymnastik oder Schwimmen
- So oft wie möglich die Arme und Beine hochlagern
- Ausgewogene und Ernährung mit viel frischem Obst und Gemüse
- Verzicht auf salzhaltige Speisen
- Kein langes Sonnenbaden, keine extreme Kälte
- Gewissenhafte Hauthygiene, Hautverletzungen sofort desinfizieren
- Weite und bequeme statt enger Kleidung
- Entspannungsübungen zur Stressreduktion
Weitere Informationen zum Thema finden Sie unter anderem bei der Deutschen Gesellschaft für Phlebologie und Lymphologie sowie dem LymphNetzwerk.